Бронхиальная астма. Статьи и видео по теме

Рост заболеваемости бронхиальной астмой наблюдается по всему миру. По оценкам специалистов Всемирной организации здравоохранения в мире бронхиальной астмой болеют около 300 миллионов человек.
В основе заболевания лежит воспаление слизистой оболочки, выстилающей дыхательные пути. Оно обусловлено в первую очередь реакцией иммунной системы. Основная защита иммунитета — это защита организма от опасностей, например, бактерий, вирусов, пыли, химических соединений. Основные «орудия» иммунитета — специальные клетки, которые участвуют в развитии воспаления, отека, окружают инородные тела, а потом обезвреживают их или изолируют от организма
Хотя воспаление — это защитный механизм, оно может быть и опасным, если возникает не там, где нужно, или сохраняется дольше, чем это необходимо. Поскольку в легкие каждый день попадает большое количество раздражителей, например, бактерий, вирусов, пыли — то у человека имеются определенные защитные механизмы того, как с этим справляться. В норме воспалительного ответа на раздражители не возникает. При астме легкие оказываются более чувствительными к раздражителям, и иммунная система выдает защитную реакцию, которая превосходит обычную по интенсивности.
Бронхиальная астма — это хроническое заболевание, то есть, если она у вас появилась, то с высокой долей вероятности болезнь останется на всю жизнь, однако при адекватно подобранном лечении у вас может вовсе не быть приступов. Но это не значит, что нужно прекращать лечение.
Симптомы и виды астмы

Большинство больных астмой имеют один или несколько из нижеперечисленных симптомов:
— Кашель. При астме часто возникает ночью или рано утром, из-за чего больные жалуются на бессонницу, раннее пробуждение или плохой сон. Иногда кашель является единственным симптомом, бывает с мокротой.
— Свистящие или жужжащие хрипы. Их слышит не только врач при выслушивании больного, но и сам пациент и его окружение.
— Тяжесть в грудной клетке. Пациент жалуется на ощущение тяжести в грудной клетке.
— Одышка. Некоторые пациенты жалуются на чувство нехватки воздуха, неудовлетворенность вдохом или невозможность достаточно вдохнуть.
Однако симптомы астмы могут отличаться не только у разных людей, но и меняться у одного и того же пациента с течением времени. Симптомы могут отличаться по частоте: у некоторых пациентов жалобы появляются раз в несколько месяцев, у других — еженедельно, а у третьих — вообще каждый день. Иногда симптомы астмы могут быть очень легкими, а иногда дело доходит до того, что приходится выходить на больничный. И до сих пор бывает так, что течение болезни может стать жизнеугрожающим, и поэтому порой требуется срочная госпитализация.
При тяжелом приступе астмы дыхательные пути сужаются настолько, что в кровь поступает недостаточно кислорода, и в этом случае требуется неотложная медицинская помощь, так как от тяжелого приступа астмы (астматического статуса) можно умереть. Однако при эффективном лечении астмы большинство пациентов живут полноценной жизнью, иногда и вовсе без симптомов болезни, или они минимальны.
Экзогенная (аллергическая, атопическая) бронхиальная астма
Аллергическая бронхиальная астма — это самая распространенная форма заболевания. Аллергия и астма — это заболевания, которые редко протекают изолированно. Хорошо известный аллергический насморк (ринит, сенная лихорадка) — это одна из самых частых аллергических болезней и серьезная причина возникновения бронхиальной астмы. В основе аллергической бронхиальной астмы лежит нарушение реакции на определенные вещества и чрезмерная продукция гистамина — основного медиатора аллергии. Он вызывает обострение бронхиальной астмы. Как известно, наиболее распространены как раз те аллергены, которые попадают в организм через дыхательные пути. Симптомы аллергического ринита: непрерывный насморк и чихание, чрезмерное выделение слизи и слезящиеся глаза. Постоянный затек слизи по задней стенке глотки провоцирует появление кашля. Аллергический ринит может стать причиной обострения симптомов экзогенной бронхиальной астмы. Поэтому надо обязательно лечить аллергический насморк, сейчас для этого имеется много эффективных средств.
Астма физического усилия, или напряжения
Астма физического усилия характеризуется обострениями только на фоне физической нагрузки. Даже у профессиональных спортсменов во время интенсивных занятий могут появляться симптомы астмы. При обострении астмы напряжения или физического усилия, пик максимального сужения дыхательных путей, затрудняющий дыхание, наступает через пять-двадцать минут после начала упражнений. Могут также появиться и другие симптомы, характерные для приступа бронхиальной астмы, например, свистящие хрипы и кашель.
Эндогенная, или кашлевая астма
Астма эндогенная обычно характеризуется сильным кашлем, приступов удушья обычно не бывает. Кашлевая бронхиальная астма — распространенная форма болезни, и она очень плохо выявляется, а больные не получают должного лечения. Многие пациенты даже не догадываются о наличии у них астмы, и кашляют годами, употребляют противокашлевые средства, которые не помогают, но к врачу не идут.
Если вас мучает длительный кашель, обратитесь к врачу. Он может предложить вам пройти обследование, которое позволит выявить астму — например, исследование функции внешнего дыхания и пикфлоуметрию.
Часто приступы такой астмы возникают ночью — это так называемая ночная астма. Симптомы ночной астмы включают в себя свистящие хрипы, кашель и одышку. Часто к эндогенной, или кашлевой астме присоединяется бронхиальная астма экзогенная(аллергическая), тогда у больного будет смешанная форма заболевания.
Рефлюкс-индуцированная бронхиальная астма
Гастроэзофагеальный рефлюкс у детей — то есть заброс кислого желудочного содержимого в пищевод, имеется у 50–60% детей, больных астмой. Первое описание связанной с изжогой астмы появилось еще в позапрошлом веке.
Согласно современным представлениям, развитие бронхиальной астмы, возникающей на фоне рефлюкса, связано с двумя механизмами. Первый — аспирационный (вдыхание желудочного содержимого, которое оказывается в просвете бронхов), а второй — рефлекторный, когда кислое содержимое желудка, попадающее в пищевод при забросе, стимулирует определенные рецепторы и провоцирует приступ бронхиальной астмы.
При подозрении на рефлюксную природу бронхиальной астмы проводят диагностику на наличие гастроэзофагеальной рефлюксной болезни, обычно это суточное измерение рН. Если диагноз подтверждается, лечение рефлюкса (диета, определенные привычки — например, не наклоняться и не ложиться после еды, лекарства, снижающие кислотность содержимого желудка, а также нормализующие продвижение пищи по желудочно-кишечному тракту) может полностью ликвидировать симптомы астмы.
Факторы риска и механизмы развития астмы
В основе развития астмы лежит хроническое воспаление дыхательных путей, которое сопровождается повреждением бронхиального эпителия, что заканчивается структурным и функциональным изменением более глубоких слоев бронхов, которое носит название «ремоделирование» дыхательных путей. В основе рецидивирующих обострений астмы лежат воспаление, ремоделирование и нарушенная регуляция функции бронхов.
Главным функциональным нарушением при бронхиальной астме является развитие выраженной обструкции бронхов — то есть нарушение бронхиальной проходимости. Оно обусловлено повышением тонуса гладкой мускулатуры, а также отеком стенки бронха, сниженной эластичностью тканей и избыточной выработкой слизи. Обострение астмы связано с усилением воспаления дыхательных путей, и у чувствительных людей оно может быть запущено респираторной инфекцией, воздействием аллергенов или других провоцирующих факторов. Дыхательная недостаточность при бронхиальной астме развивается вследствие нарушения бронхиальной проходимости, уменьшения доставки кислорода к тканям и истощения дыхательной мускулатуры.
Факторы развития заболевания
Факторов риска заболевания бронхиальной астмой много, иногда у одного и того же человека они могут сочетаться.Рассмотрим основные причины возникновения бронхиальной астмы.
Наследственность
Эта причина возникновения астмы в настоящее время считается одной из основных и встречается в трети случаев, особенно у детей — дети матерей, страдающих бронхиальной астмой, болеют ею чаще, также болезнь может наблюдаться в нескольких поколениях одной и той же семьи. В целом, при наличии астмы у одного из родителей, вероятность астмы у ребенка составляет 20–30%, а если больны оба родителя, эта вероятность достигает 75%. Однако, несмотря на генетическую предрасположенность, развитие заболевания можно предотвратить, исключая наличие провоцирующих аллергенов. Учеными установлено, что место и время рождения не влияют на формирование аллергических реакций и бронхиальной астмы.
Вредные производственные факторы
Изучение воздействия пыли, газов и испарений на возникновение респираторных заболеваний в условиях производства показало, что хронический кашель с выделением мокроты чаще возникал у лиц, контактировавших с производственными вредностями, и именно в этой группе больных выявляли случаи впервые возникшей бронхиальной астмы. С течением времени патологическая реакция бронхов при профессиональной астме не исчезает, даже при уменьшении контакта с вредным профессиональным фактором. Установлено, что тяжесть профессиональной астмы в основном определяется продолжительностью заболевания и симптомами, и не зависит от возраста, пола, вредного профессионального фактора и курения.
Экология
Исследования показали, что неблагополучная экологическая обстановка может быть причиной возникновения бронхиальной астмы примерно 5% всех случаев астмы, особенно вредными в этом отношении являются выхлопные газы и повышенная влажность.
Питание
Было доказано, что люди, употребляющие много растительной пищи, богатой витаминами и клетчаткой, имеют более благоприятное течение бронхиальной астмы, а вот при преобладании в рационе жирных продуктов животного происхождения течение заболевания бывает тяжелым с частыми обострениями.
Моющие средства
Как оказалось, моющие средства являются одним из самых значимых провоцирующих факторов. Моющие средства для пола и чистящие аэрозоли содержат вещества, провоцирующие бронхиальную астму у взрослых; с применением этих средств связывают около 18% новых случаев заболевания.
Факторы, провоцирующие сужение просвета бронхов
Патологические изменения, приводящие к уменьшению просвета бронхов, затрагивают слизистую оболочку, подслизистый слой и мышечную оболочку бронхиального дерева.
Причины сужения бронхов:
— Образование слизистых пробок. Приступ бронхиальной астмы (особенно длительный) может сопровождаться образованием густой, вязкой мокроты, которая частично или полностью закупоривает просвет бронхов. Нередко именно с этим связывают развитие тяжелого обострения астмы.
— Патологические изменения стенки бронхов. Увеличивается число клеток, провоцирующих слизь, развивается отек стенки, и мышечная оболочка бронхов гипертрофируется.
— Спазм гладкой мускулатуры бронхов. Является наиболее вероятной причиной острых приступов астмы.
Длительность приступов и невосприимчивость к лечению обусловлены закупоркой бронхов слизистыми пробками и отеком слизистой бронхов. Также препараты для лечения астмы перестают действовать при неправильном их применении. Бронхиальная обструкция (ограничение потока воздуха при дыхании) усиливается на выдохе, так как в этом случае происходит динамическое сужение дыхательных путей. Постепенно при отсутствии адекватного лечения развивается необратимое поражение легких и сердца.
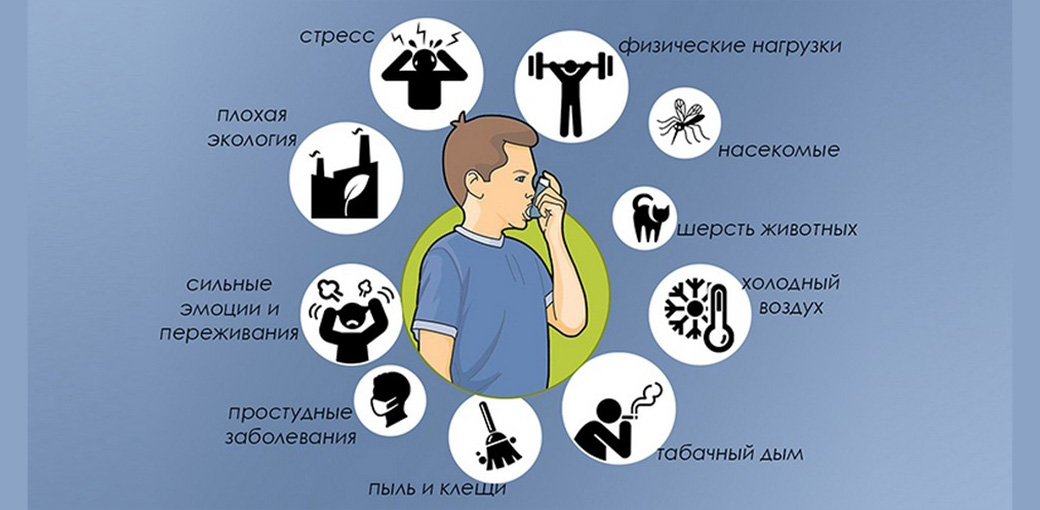
Предрасполагающие факторы — триггеры астмы
Очень часто пациенты описывают так называемые триггеры бронхиальной астмы, то есть провоцирующие факторы, которые могут вызвать приступ астмы. Ниже перечислены некоторые из них:
— Инфекции. Особенно — респираторные вирусы.
— Загрязнения и факторы окружающей среды. Течение бронхиальной астмы часто ухудшается в сезон цветения растений.
— Активное и пассивное курение. Если вы курите и заболели астмой, то нужно предпринять все меры для того, чтобы бросить курить! Однако и пассивное курение может ухудшать течение астмы. Самое главное, что нужно запомнить: если ребенок живет в доме, где курят взрослые, то у него в 8-10 раз повышается риск развития бронхиальной астмы. Можно даже не курить рядом с ребенком — дым будет принесен на одежде, волосах и т.п.
— Испарения и химические вещества. Это могут быть пары краски, растворители, бензин и подобные вещества. Увеличение загрязнения окружающей среды может быть причиной роста распространенности астмы.
— Эмоциональное напряжение. «Нервы» не являются причиной астмы, но эмоциональная нагрузка, отрицательные эмоции и стресс могут вызвать приступ астмы.
— Домашние животные. Кошки, собаки и даже лошади, а вернее, аллергия на их шерсть, могут стать причиной обострения астмы, в этом случае лучше с ними не контактировать.
— Домашние пылевые клещи. Это мелкие насекомые, которые живут в одеялах, подушках и домашней пыли. Важно понимать, что полностью избавиться от клещей нельзя, но можно значительно снизить их количество — заменить пуховые и перьевые одеяла и подушки, ковры и покрывала из натуральных материалов на синтетические изделия, которые надо часто стирать.Пищевые продукты. Это бывает очень редко, чаще всего пища не является фактором, который может вызвать приступ астмы.
— Физическая нагрузка. Как правило, физическая нагрузка может спровоцировать приступ бронхиальной астмы при отсутствии лечения или недостаточном его объеме. Поэтому заниматься спортом можно и нужно, но обязательно следует пользоваться ингалятором.
— Определенные лекарственные препараты. Примерно у одного из 50 больных бронхиальной астмой имеется аллергия на ацетилсалициловую кислоту (аспирин). В этом случае ему противопоказаны не только ацетилсалициловая кислота, но другие нестероидные противовоспалительные средства (ибупрофен, диклофенак и др.), можно использовать только парацетамол. Также всем пациентам с астмой противопоказаны бета-блокаторы (применяются для лечения артериальной гипертензии и других болезней сердечно-сосудистой системы). То же касается глазных капель, которые содержат эти лекарственные средства и применяются для лечения глаукомы.
Диагностика астмы
Очевидно, что симптомы астмы легко спутать с другими заболеваниями — например, простудой или бронхитом. Чаще пациенты обращаются при тяжелых приступах, которые мешают им полноценно жить. Сначала доктор расспросит вас на приеме об имеющихся жалобах, в какое время суток возникают симптомы, и чем они могут быть спровоцированы.
Обязательно скажите врачу обо всех лекарственных препаратах, которые вы принимаете, и о своих болезнях.
Будьте готовы ответить на следующие вопросы врача:
— Когда у вас возникают кашель, свистящее дыхание, одышка и связано ли это со временем года?
— Были ли у вас тяжелые или длительные, более 10 дней, простуды?
— Если вы принимали какие-либо лекарства для облегчения состояния, помогало ли какое-то из них?
— Были ли у родственников случаи аллергии или астмы?
— Что, по вашему мнению, провоцирует приступы или ухудшает их течения?
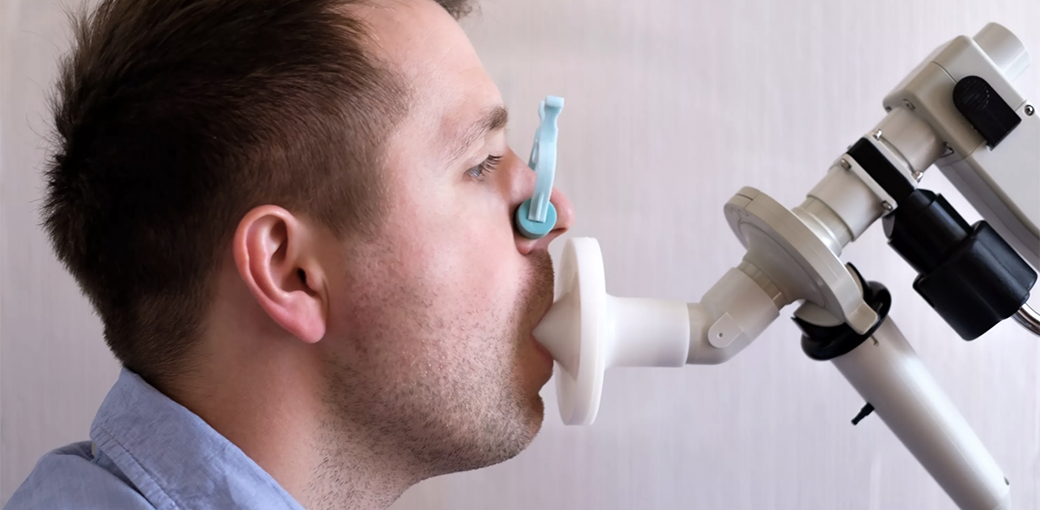
Доктор послушает вас стетоскопом, и проведет спирометрию, что позволяет оценить функцию внешнего дыхания. Это простой и безболезненный тест, вам придется только дышать по команде в трубочку. Спирометрия позволяет выяснить, какой объем воздуха вы выдыхаете за определенное время, и скорость потока воздуха, обычно за первую секунду. Если дыхательные пути воспалены и сужены, то тест покажет эти изменения.
Также во время теста могут быть использованы определенные лекарственные препараты, расширяющие дыхательные пути и помогающие выполнить более подробное исследование. Еще врач может провести так называемые провокационные пробы, с препаратами, которые могут вызвать сужение дыхательных путей. При этом спирометрическое исследование производится до и после применения такого лекарства. Эти тесты безопасны, так как всегда имеется препарат для того, чтобы купировать возможный приступ.
Учтите, что вам могут быть назначены дополнительные тесты, например:
— кожные аллергические пробы;
— спирометрия с физической нагрузкой для исключения астмы физического усилия;
— исследования для исключения гастроэзофагеального рефлюкса;
— осмотр ЛОР-врача (чтобы исключить гайморит);
— рентген грудной клетки и ЭКГ для выявления других заболеваний, которые могут быть причиной появления симптомов.
Диагностика риска развития бронхиальной астмы
Очень важно рано выявить пациентов с признаками угрозы возникновения бронхиальной астмы (например, астма физического усилия, кашлевая бронхиальная астма и т.д.). В настоящее время ведутся многочисленные исследования с целью выявления генов, ответственных за развитие этого заболевания. Внедрение скриниговых (отборочных, как например, флюорография) методов исследования позволит выявить людей из группы высокого риска.
До недавнего времени способа диагностики бронхиальной астмы до появления симптомов, основанного на анамнестическом методе исследования и оценивающего риск развития заболевания количественно, не существовало. Однако около 5 лет назад появился алгоритм, который позволяет прогнозировать риск развития астмы. Алгоритм обладает более высокой чувствительностью в случаях аллергической астмы, а также он высокочувствителен в отношении лиц, имеющих предрасположенность к астме и имеющих клинические проявления аллергии. Алгоритм прогнозирования риска возникновения бронхиальной астмы имеет практическую ценность для прогнозирования риска, прост и удобен в применении, может использоваться врачом любой специальности и медсестрами, позволяет из большого числа опрашиваемых выделить группу лиц с высоким риском развития и субклиническими признаками астмы. Основана эта диагностика бронхиальной астмы на опросе пациента.
Лечение астмы
Медикаментозное лечение астмы
Существует несколько методов лечения астмы: медикаментозное, немедикаментозное лечение бронхиальной астмы, также часто применяются и народные методы лечения бронхиальной астмы. Для начала ознакомимся с медикаментозным лечением бронхиальной астмы.
Все препараты для лечения астмы можно разделить на две группы:
1. Лекарственные препараты быстрого действия — их нужно использовать для купирования приступа.
2. Препараты для базисной терапии, которые принимают ежедневно, длительное время — они предотвращают развитие воспаления в бронхах и устраняют его, предупреждая тем самым возникновение приступа (но не купируют уже возникший приступ!).
Каждому человеку с астмой нужны препараты быстрого действия, чтобы купировать приступ до того, как наступит удушье. Препаратами выбора являются ингаляторы с бета2-адреномиметиками короткого действия. Они действуют быстро, расслабляют гладкие мышцы бронхов и купируют приступ. Эти препараты нужно использовать при первых же признаках приступа астмы, иногда врач рекомендует принимать их в определенной ситуации — например, перед физической нагрузкой.
Препараты быстрого действия очень эффективно купируют приступы, но они никак не влияют на воспаление дыхательных путей — основу астмы. Если вы заметили, что стали чаще использовать эти препараты, то это — повод для обращения к врачу для коррекции лечения. Если использовать препараты для купирования приступа слишком часто, можно получить астматический статус и оказаться в реанимации!
Базисная терапия бронхиальной астмы предупреждает появление симптомов. Эти лекарственные средства действуют не сразу, и для эффекта может потребоваться несколько недель приема. Самыми эффективными препаратами базисной терапии являются противовоспалительные, они, как ясно из названия, купируют воспаление и уменьшают реакцию на триггеры астмы. Однако ингалятор с препаратами быстрого действия следует носить с собой всегда!
Препараты для базисной терапии будут эффективны только тогда, когда их применяют каждый день, даже если нет никаких симптомов. Самыми эффективными лекарственными средствами для базисной терапии являются ингаляционные кортикостероиды (известные, как «гормоны»).
Многих людей пугает слово «гормоны», и они опасаются использовать это медикаментозное лечение астмы. Однако ингаляционные кортикостероиды применяются уже много лет, и исследования, проведенные в больших группах больных, доказали, что при соблюдении правил приема они совершенно безопасны. Некоторые пациенты слышат слово «стероиды» и начинают спрашивать, не похоже ли это на стероиды, которые принимают культуристы? Нет. Это совершенно другие гормоны, и поскольку они используются в ингаляционной форме и поступают сразу в легкие, системные побочные действия либо отсутствуют, либо минимальны. Как и у любого лекарства, у этих препаратов для лечения астмы имеются нежелательные эффекты, но все пульмонологи согласны с тем, что преимущества применения этих лекарств перевешивают риск их возникновения.
Ингаляционные кортикостероиды применяют только по назначению врача. Для того чтобы большее количество препарата для лечения астмы оказалось в легких, применяется ингалятор спейсер. После использования этих лекарств следует прополоскать рот водой, чтобы не было местных побочных действий.
Другие препараты для базисной терапии бронхиальной астмы
— Ингаляционные бета2-адреномиметики длительного действия. Это бронходилататоры, которые могут предупредить появление симптомов астмы при совместном применении с ингаляционными кортикостероидами. Принимать эти лекарства в качестве единственного средства лечения нельзя. Также их нельзя использовать для купирования приступа. Сейчас на рынке довольно много комбинированных препаратов — бета2- адреномиметики длительного действия + кортикостероиды.
— Кромолин натрия — это нестероидный противовоспалительный препарат для лечения астмы, который может применяться при легкой и среднетяжелой астме у детей. Он менее эффективен по сравнению с ингаляционными кортикостероидами.
— Модификаторы лейкотриенового ответа, или антагонисты лейкотриеновых рецепторов — это новый класс лекарств для базисной терапии бронхиальной астмы, которые блокируют действие веществ, участвующих в воспалительном ответе. Их выпускают в виде таблеток и они используются в качестве единственного средства лечения легкой астмы, или в сочетании с ингаляционными кортикостероидами — для лечения среднетяжелой астмы. Они не так эффективны, как ингаляционные кортикостероиды.
— Лекарство Теофиллин также выпускается в таблетках, он действует как бронходилататор: расслабляет гладкие мышцы бронхов и увеличивает просвет дыхательных путей. Препарат эффективен для профилактики ночных приступов, чаще его используют в сочетании с ингаляционными стероидами. При приеме теофиллина рекомендуется контролировать его концентрацию в крови.
Системы доставки лекарственных препаратов
Ингаляторы
Многие препараты для лечения астмы (как для купирования приступа, так и для базисной терапии) выпускаются в виде дозированного спрея или порошка и применяются в форме ингаляции. Видов ингаляторов для лечения астмы несколько.
Одним из первых на фармацевтическом рынке появился ингалятор с фиксированными дозами — это небольшая емкость, которая применяется для приема точно отмеренных доз лекарств.
Существуют и другие виды ингаляторов для лечения астмы:
— ингалятор, активируемый вдохом
— порошковый ингалятор
— турбухалер
— аэролайзер.
Важно научиться пользоваться ингалятором правильно. Для этого необходимо прочитать инструкцию и попросить врача или медсестру показать, как это делать, затем совершить ингаляцию самостоятельно в присутствии медработника, чтобы он проконтролировал правильность действий.
Спейсеры
Ингалятор спейсер — это специальная камера, которая облегчает применение ингаляторов. Особенно эффективен спейсер при введении ингаляционных кортикостероидов. При его использовании уменьшается вероятность развития как местных, так и системных побочных эффектов, т.к. меньшее количество препарата оседает во рту и, следовательно, меньше всасывается из желудочно-кишечного тракта в кровь. К тому же, отпадает необходимость синхронизировать нажатие клапана ингалятора с вдохом, что важно для пациентов пожилого возраста и детей.
Видов спейсера множество, у некоторых из них имеется загубник, у других — лицевая маска разных размеров (для детей и взрослых). Спейсеры для ингаляторов не нужны, когда используются устройства с сухим порошком. Также очень важно попросить врача или медсестру научить, как пользоваться спейсером.
Небулайзеры — лучшее средство доставки лекарства к очагу воспаления
Прибор небулайзер — это еще одно устройство для облегчения ингаляций. Название прибора происходит от латинского слова «облачко». Он создает тончайший туман из раствора лекарств, а не распыляемый раствор с капельками, как ингалятор. Соответственно, почти весь препарат достигает легких, так как нет крупных капель, которые осядут в полости рта и в носоглотке. Обычно пользоваться небулайзером очень просто: нужно только сделать вдох через маску или загубник, соединенные с небулайзером, но, как и в случае с ингалятором, обязательно обучение медицинским работником.
Применение прибора небулайзера особенно эффективно у маленьких детей с астмой, и у взрослых, которым тяжело пользоваться ингалятором (например у пожилых, нужная доза лекарства, как правило, не оказывается в легких при неполном вдохе или кашле, а у детей, когда ребенок вертится).
Приборы небулайзеры делают возможным проведение ингаляции лекарственного вещества во время спокойного дыхания пациента, решая проблемы координации «больной—ингалятор», таким образом, это единственные приборы, которые действительно эффективны при лечении астмы у детей до года. Небулайзеры могут быть использованы у наиболее тяжелых больных, не способных применять другие виды ингаляторов.
Ранее, в зависимости от вида энергии, превращающей жидкость в аэрозоль, выделяли два основных типа небулайзеров:
— компрессорные, или струйные — использующие струю газа (воздух или кислород) — они довольно шумные, и их нужно включать в сеть;
— ультразвуковые — использующие энергию колебаний пьезокристалла, но с их помощью нельзя было распылять суспензии.
Не так давно в мире появился новый, третий тип небулайзеров — мембранные. Современный мембранный небулайзер — это небольшой приборчик, размером не больше мобильного телефона, он позволяет использовать совсем небольшие объемы лекарств, дает очень мелкое распыление, а время ингаляции при использовании нового поколения небулайзеров значительно короче, чем традиционных. Поэтому такие небулайзеры стали основным средством лечения астмы у детей и тех больных, которым трудно «подстроиться» под традиционные ингаляторы для лечения астмы.
Немедикаментозное лечение астмы
Лечение астмы по методу Бутейко — специально разработанный комплекс упражнений. Считается, что одна из причин возникновения астмы, ведущих к развитию и усугублению симптомов бронхиальной астмы — снижение альвеолярной вентиляции углекислого газа. Основной задачей при лечении бронхиальной астмы с помощью метода Бутейко является постепенное повышение процентного содержания углекислого газа в воздухе легких, что позволяет за очень короткий срок уменьшить гиперсекрецию и отек слизистой оболочки бронхов, снизить повышенный тонус гладких мышц стенки бронхов и тем самым устранить клинические проявления болезни. Лечение астмы по методу Бутейко включает применение дыхательных упражнений, во время которых пациенту предлагают с помощью различных дыхательных техник постепенно уменьшить глубину вдоха до нормы.
Метод спелеотерапия - это лечение предусматривает длительное пребывание в условиях своеобразного микроклимата естественных пещер, гротов, соляных копей, искусственных рудников. Близко к ней — галотерапия для детей и взрослых (греч. hals — соль) — метод лечения с помощью пребывания в искусственно созданном микроклимате соляных пещер, где основным действующим фактором является сухой минеральный аэрозоль. Аэрозоли солей тормозят размножение микрофлоры дыхательных путей, предотвращая развитие воспалительного процесса. Галотерапия для детей и взрослых больных астмой способствует удлинению периода ремиссии и переходу пациента на более низкую степень тяжести, что влечет за собой и возможность перехода к меньшим дозам препаратов и более щадящим средствам базисной медикаментозной терапии.
Народные методы лечения астмы
Основные народные методы лечения бронхиальной астмы.
Водолечение
Самый простой способ остановить начинающийся приступ удушья, особенно при бронхите у детей. Делать местные ванночки для ног с 15 г горчичного порошка на 10 л горячей воды (10 минут), это позволит отвлечь больного от страха. Если человеку удается сохранить спокойствие, то приступ может прекратиться гораздо быстрее, иногда даже не начавшись, а интервалы между приступами становятся длиннее.
Ароматерапия
Следующий народный метод лечения бронхиальной астмы — ароматерапия. Предполагает использование аромаламп (холодные ингаляции), горячие ингаляции и массаж с аромамаслами гвоздики, бергамота, лаванды, аира, эвкалипта, сосны, чайного дерева. Однако нельзя забывать о том, что масло с высоким содержанием ароматических веществ само по себе может вызвать приступ. Шиацу (точечный массаж). Очень полезная восточная практика, которая помогает не только при астме. При этом важно наличие у специалиста медицинского образования, в противном случае можно получить ухудшение.
Фитотерапия
Вполне возможно облегчение или даже предотвращение приступов астмы с помощью сборов лекарственных трав, обязательно обсудите это с врачом, чтобы не получить обострение.
Багульник — 25 г, жгучая крапива — 15 г. Заварить в 1 л кипятка, настаивать 3 часа, укутав, или в термосе. Принимать по полстакана 5-6 раз в день. При бронхите можно принимать 3 раза в день до еды в теплом виде следующий сбор: 40 г березовых почек,100 г аптечной ромашки, 100 г травы багульника. 2 ст. ложки смеси залить 0,5 л кипятка, настоять 4-5 ч, процедить. Следует помнить, что сама ромашка может быть аллергеном. Вы должны быть уверены, что она вам подходит и только тогда можно применять этот народный метод лечения астмы.
Лабазник вязолистный — 2 столовых ложки травы или цветков на литр воды. Настоять 10-20 минут. Пить вместо чая 3-4 раза в день по стакану.
Профилактика астмы

Возможна ли профилактика астмы? Полностью предупредить развитие астмы у предрасположенных людей, конечно, невозможно. Однако можно уменьшить симптомы уже развившегося заболевания, или снизить его риск развития при наследственной или другой предрасположенности, если ограничить влияние следующих факторов окружающей среды.
Домашняя пыль
Клещи, обитающие в домашней пыли, безусловно, являются самым важным фактором риска появления симптомов у большинства детей, больных астмой. В действительности довольно сложно реально снизить объем вдыхаемой пыли, тем не менее, семье астматика рекомендуют убрать из жилища перьевые подушки, ковры, тяжелые занавески и многочисленные мягкие игрушки-«пылесборники» и ежедневно проводить влажную уборку помещений.
Активное и пассивное курение
Хорошо известно, что курение способно ухудшать течение бронхиальной астмы. У детей, подвергаемых пассивному курению, может наблюдаться повышенная бронхиальная чувствительность. В сигаретном дыму в высокой концентрации содержатся химические вещества, раздражающие дыхательные пути. Научные исследования доказывают связь между курением родителей и повышенной частотой бронхиальной гиперчувствительности у их детей. Поэтому стоит избавить себя и детей от дыма.
Домашние животные
Некоторые дети и взрослые, страдающие астмой, чрезвычайно чувствительны к компонентам перхоти домашних животных, особенно кошек и собак. Однако избавление от домашнего любимца может оказаться весьма болезненно.